Diabetes
¿Qué es la glucosa?
La glucosa es un azúcar que proviene de los alimentos que comemos, circula por la sangre y es utilizada por el organismo para obtener la energía necesaria para desarrollar cualquier tipo de trabajo.
¿Y la diabetes?
La diabetes es un trastorno crónico del metabolismo que se detecta por unos niveles de glucosa en sangre (glucemia) por encima de los límites normales. Está causada por una alteración en la producción de la insulina.
La insulina es una hormona que se fabrica en el páncreas, cuya función es mantener los valores adecuados de azúcar en sangre.
Esta sustancia permite que la glucosa de los alimentos pase al interior de las células, donde se transforma en la energía necesaria para que funcionen los músculos y los tejidos, o se almacena hasta que sea necesaria.
Cuando no hay insulina, como en los diabéticos tipo 1, o no funciona correctamente, como ocurre en los diabéticos tipo 2, el enfermo no absorbe la glucosa adecuadamente, lo que origina una concentración excesiva de azúcar en su sangre (hiperglucemia). Con el paso del tiempo, y si no se trata adecuadamente, este exceso de glucosa que circula por la sangre acaba dañando los tejidos, un deterioro que a su vez causa alteraciones, disfunciones e insuficiencias a largo plazo en órganos como ojos, riñones, nervios, corazón y vasos sanguíneos.
¿Qué tipos de diabetes hay?
Existen cuatro tipos principales de diabetes:
- Diabetes tipo 1. Suele aparecer con mayor frecuencia en la infancia o la juventud, aunque es posible que se manifieste más tardíamente. Aunque su origen todavía no esta muy claro, se sospecha que existe una reacción autoinmune que provoca que las defensas del propio organismo ataquen a las células productoras de insulina del páncreas, lo que da lugar al déficit de esta sustancia. Las personas que la padecen necesitan inyecciones diarias de insulina para controlar sus niveles de glucosa en sangre, sin las que no podrían sobrevivir.
- Diabetes tipo 2. Es el tipo más común de diabetes, pues abarca, según datos de la Fundación para la Diabetes, entre el 85% y el 90% del total de los casos. Cuando se sufre diabetes tipo 2, el organismo puede producir insulina, pero no lo hace en la cantidad adecuada o no es capaz de responder a sus efectos, lo que provoca la acumulación de la glucosa en la sangre. Al principio, los pacientes no requieren insulina para sobrevivir, aunque a menudo acaban necesitándola. Suele aparecer en adultos, muchas veces con obesidad o hipertensión, pero cada vez se dan más casos en niños y adolescentes. En ocasiones, tarda años en diagnosticarse porque pueden no existir síntomas que alerten de este problema.
- Diabetes gestacional. Durante el embarazo puede ocurrir que los cambios hormonales propios de este estado originen un bloqueo de la función de la insulina. Cuando esto sucede, los niveles de glucosa se pueden incrementar en la sangre de una mujer embarazada. Suele presentarse en una etapa avanzada de la gestación y afecta a alrededor del 5% de las mujeres embarazadas. Aunque normalmente desaparece tras dar a la luz, constituye un factor de riesgo para desarrollar diabetes tipo 2 en el futuro, tanto para las madres como para sus hijos.
- Diabetes tipo LADA. La Fundación para la Diabetes advierte de que en los últimos años se está prestando atención a un tipo de paciente con diabetes tipo 2, pero que, al mismo tiempo, presenta los anticuerpos positivos característicos del tipo 1. Probablemente, este tipo de diabéticos acabe necesitando tratamiento con insulina.
¿A quién afecta la diabetes?
Como hemos indicado, la diabetes tipo 1 suele aparecer en la infancia o en la juventud, aunque puede manifestarse a cualquier edad, y afecta a hombres y mujeres por igual.
El número de personas que desarrolla diabetes tipo 1 está aumentando año a año de forma alarmante, a causa de determinadas circunstancias que se dan durante el desarrollo del feto en el útero, la alimentación durante las primeras etapas de la vida, infecciones virales o factores de riesgo medioambiental.
Por su parte, la diabetes tipo 2 es más frecuente a partir de los cuarenta años y la mayoría de los afectados suele padecer obesidad y otras enfermedades asociadas con el sobrepeso, como la hipertensión y la hiperlipemia (niveles elevados de lípidos en la sangre). De acuerdo a los datos extraídos del Estudio Dia@bet.es, el 13,8% de los españoles mayores de 18 años padece diabetes tipo 2, lo que equivale a más de 5,3 millones de personas en nuestro país. De ellos, casi 3 millones ya estaban diagnosticados, pero 2,3 millones, el 43% del total, desconocían que padecían la enfermedad.
En términos globales, se estima que de los más de 382 millones de personas que viven con diabetes en el mundo en la actualidad, se pasará a casi 592 millones en 2.035, la mitad de ellos sin diagnosticar. Este aumento previsible de casos está vinculado, al envejecimiento de la población, a los cambios en la dieta, a la disminución de la actividad física y a otros cambios en el estilo de vida más frecuentes sobre todo en países con mayor desarrollo económico.
¿Cuáles son las causas?
Aunque los factores de riesgo que provocan la diabetes tipo 1 no están bien definidos, sí se sabe que están implicados aspectos genéticos, autoinmunes y ambientales, y que los pacientes tienen tendencia a sufrir otras alteraciones del sistema inmunológico. En el caso de la diabetes idiopática, de la que se desconoce la causa, el factor hereditario parece ser crucial.
Por su parte, la diabetes tipo 2 aparece cuando el organismo se hace resistente a la insulina. Esto sucede cuando los tejidos corporales (por ejemplo, el músculo) no responden completamente a la insulina y, por tanto, no pueden usar la glucosa de la sangre para obtener energía. El páncreas responde produciendo más insulina y el hígado, donde se almacena la glucosa, libera más cantidad de ésta para tratar de aumentar su disponibilidad. Finalmente, el páncreas se vuelve incapaz de producir suficiente cantidad de insulina y los tejidos se hacen más resistentes a ella. En consecuencia, los niveles de glucosa en sangre comienzan a aumentar paulatinamente.
Tampoco se conocen las razones que llevan a desarrollar la diabetes tipo 2, pero la obesidad, presente en el 80% de los casos, constituye uno de los principales factores de riesgo, al igual que la hipertensión y la hipercolesterolemia. También influyen en el desarrollo de esta enfermedad la edad, la mala alimentación o la falta de actividad física, así como los factores genéticos, los antecedentes familiares, el origen étnico y una nutrición inadecuada durante el embarazo. Por último, tienen más probabilidades de desarrollar diabetes tipo 2 las mujeres que han sufrido diabetes gestacional, así como aquellas personas que padecen alteración de la tolerancia a la glucosa (ATG) o alteración de la glucosa en ayunas (AGA).
¿Cuáles son sus síntomas?
Los síntomas agudos son diferentes dependiendo del tipo de diabetes. Pero en general pueden aparecer dos tipos de síntomas:
Por un lado, cuando los niveles de azúcar están altos, el paciente tiene una sensación continua de mucha hambre y sed. A pesar de ello, puede incluso perder peso. También es habitual la necesidad de orinar muy a menudo y sentir un gran cansancio. Estos síntomas pueden ser los primeros signos de diabetes tipo 1. Además, en caso de unos niveles extremadamente altos de azúcar en sangre, puede aparecer la cetoacidosis diabética, que se caracteriza por una respiración profunda y rápida, aliento con olor a fruta, náuseas y vómitos, incapacidad de retener líquido y dolor de estómago. Todos estos síntomas pueden ser de gravedad y requieren ingreso hospitalario.
Así mismo, a veces puede darse la circunstancia contraria, sobre todo en pacientes en tratamiento con insulina: el azúcar está demasiado bajo en la sangre (hipoglucemia), lo que se manifiesta con temblores, sudoración, debilidad, nerviosismo, hambre, y latidos cardíacos rápidos (palpitaciones).
Por otra parte, las personas con diabetes tipo 2 generalmente no presentan síntomas al principio, y es posible que no los tengan durante muchos años. En estos casos, la detección de la diabetes suele llegar por análisis de sangre, pero el paciente puede reconocer la enfermedad ante signos como visión borrosa, disfunción eréctil, y dolor o entumecimiento en los pies o las manos.
¿Qué complicaciones provoca la diabetes?
La diabetes aumenta el riesgo de sufrir los siguientes problemas de salud graves, si bien, con el tratamiento adecuado y los cambios de estilo de vida recomendados, se puede prevenir o retrasar su aparición.
- Enfermedades cardiovasculares. La hipertensión, la hipercolesterolemia y la hiperglucemia aumentan el riesgo de que se produzcan complicaciones como angina de pecho, infarto de miocardio, derrame cerebral, enfermedad arterial periférica e insuficiencia cardíaca. De hecho, dos de cada tres personas con diabetes mueren por infarto o derrame cerebral.
- Enfermedad renal. El riñón es otro de los órganos que se ve afectado por la diabetes, ya que el deterioro progresivo de los pequeños vasos sanguíneos puede hacer que los riñones sean menos eficientes o que lleguen a fallar por completo.
- Enfermedades oculares. Las personas con diabetes presentan un riesgo más alto de padecer ceguera que las personas sanas. Sin embargo, la mayoría no llega a tener complicaciones serias en los ojos. Las enfermedades oculares que se asocian a la diabetes son el glaucoma (aumento de la presión dentro del ojo); las cataratas, que tienden a afectar a las personas con diabetes de menor edad y a avanzar más rápido; y la retinopatía diabética, un término general para todos los trastornos de la retina causados por la diabetes, que se producen porque los niveles permanentemente altos de glucemia, unidos a la hipertensión, aumentan el riesgo de que la red de vasos sanguíneos que riega la retina se bloquee. Este problema puede originar una pérdida de visión progresiva o súbita y también puede dar lugar a un desprendimiento de retina.
- Lesiones nerviosas. La diabetes puede dañar los nervios de todo el organismo (neuropatía), lo que puede desembocar en problemas de digestión, continencia urinaria e impotencia, aunque las áreas afectadas con más frecuencia son las extremidades, especialmente, los pies, lo que se denomina neuropatía periférica. Ésta puede generar dolor, hormigueo y pérdida de sensibilidad, la cual hace que las lesiones pasen desapercibidas y provoca graves infecciones y úlceras, pie diabético y amputaciones. Aproximadamente la mitad de las personas con diabetes tienen algún tipo de daño neurológico, si bien es más común en quienes han padecido esta enfermedad durante varios años.
- Problemas de piel. Hasta el 33% de las personas diabéticas padece en algún momento de su vida una afección común de la piel, como infecciones por bacterias u hongos, y picazón, causada o afectada por la diabetes. De hecho, a veces tales problemas son el primer indicio de que la persona tiene diabetes. Así mismo, existen problemas de piel que son propias de personas con diabetes: dermopatía diabética, necrobiosis lipoídica diabética, ampollas diabéticas y xantomatosis eruptiva.
¿Cuál es el tratamiento más adecuado?
En aquellos pacientes que ya han sido diagnosticados de diabetes, lo más importante para establecer un tratamiento es hablar con el médico sobre cuáles son los niveles óptimos de azúcar, colesterol y tensión arterial que debe tener la persona diabética. A partir de ahí el objetivo principal será mantenerlos dentro de la normalidad, sobre todo los niveles de glucosa en sangre, para minimizar el riesgo de complicaciones.
El actual Consenso Europeo presenta unas recomendaciones del control de la glucemia basadas en tres variables:
- Hemoglobina glicosilada HbA1c menor o igual 6,5 (indica los niveles medios de glucosa en sangre durante los últimos tres meses).
- Glucemia (plasma venoso) en ayunas menor 110 mg/dl.
- Autoanálisis domiciliarios antes de las comidas de 100 mg/dl y dos horas después de las comidas de 135 mg/dl.
- Además, el tratamiento también pretende evitar las hipoglucemias (bajadas de glucosa); eliminar los síntomas; controlar los factores de riesgo cardiovascular para retrasar la aparición de complicaciones cardiovasculares, y prevenir las de cualquier otro tipo; establecer una nutrición adecuada, promover el autocuidado y mejorar la calidad de vida del paciente diabético.
Para ello, el tratamiento de la diabetes se basa en cinco pilares:
- Dieta.
- Ejercicio físico.
- Autocontrol analítico en el domicilio.
- Comprimidos o insulina.
- Educación en diabetes.
Hay que diferenciar las medidas que deben tomar las personas que no son diabéticas (prevención primaria), de la estrategia terapéutica y prevención de complicaciones de las personas que sí sufren diabetes (prevención secundaria).
La prevención primaria de la diabetes implica el control de los factores de riesgo modificables, como son la obesidad, la falta de práctica regular de actividad física (sedentarismo) y un plan de alimentación no saludable. Por sus características, la prevención de la diabetes es una condición ideal para realizar cambios en el estilo de vida, que deben ser ajustados a las necesidades de cada paciente. Así, la estrategia preventiva estará basada en fomentar un estilo de vida sano, si es posible desde el ámbito escolar y familiar.
Por su parte, la prevención secundaria consiste en procurar un diagnóstico y tratamiento precoz de la enfermedad con objeto de retardar su progresión. En esta fase, lo recomendado es la realización de test de determinación de azúcar en las poblaciones de riesgo y la posterior confirmación diagnóstica.
Así mismo, la gran mayoría de los casos de diabetes tipo 2 son evitables, dada su estrecha relación con la obesidad. Para prevenir este tipo de dolencia, bastaría con adoptar un estilo de vida sano al que las personas que ya han desarrollado esta patología deben sumar una serie de precauciones extra.
10 consejos para convivir con la diabetes
- 1. Aliméntate equilibradamente.
Una nutrición saludable y variada, gracias al intercambio de alimentos, es necesaria para el control y tratamiento de esta dolencia, pero debe ser única y personalizada para cada paciente. Los alimentos ricos en fibra como pan integral, fruta natural con piel, y verduras frescas o cocidas son muy aconsejables, pues la fibra no se digiere, y enlentece el paso de la comida a través del estómago e intestino, disminuyendo la absorción de hidratos de carbono (azúcares). Por su parte, las proteínas, que podemos encontrar en carnes, pescados, huevos, queso o leche, son necesarias para el crecimiento del cuerpo y la reparación de los tejidos. Por último, hay que moderar el consumo de grasas y prevenir la elevación del colesterol en la sangre. - 2. Precaución con el azúcar.
Para una persona diabética es fundamental limitar al máximo la cantidad ingerida de azúcares simples, es decir, los que se absorben rápidamente por el intestino, lo que provoca subidas rápidas de la glucemia. Sí está permitido el consumo diario de algunos azúcares de este tipo como frutas frescas, leche o algunos derivados lácteos, mientras que otros son de consumo muy eventual: azúcares refinados, miel, dulces (caramelos, turrones…), pasteles o repostería en general. - 3. Modera el consumo de alcohol.
Tanto el alcohol como el tabaco son hábitos perjudiciales para la salud, y en el caso de los diabéticos pueden provocar la aparición de complicaciones cardiovasculares, neurológicas y renales. Así, debes evitar las bebidas que tienen alcohol y alto contenido en azúcar como cerveza, vinos dulces, sidras dulces o licores. Sí se pueden tomar, con moderación, las que tienen baja cantidad de azúcar: whisky, vinos y jerez secos y sidra natural, pero siempre de forma moderada. - 4. Sigue un horario de comidas lo más regular posible.
Es importante realizar las comidas siempre a la misma hora, pues contribuye a un mejor control diabético. Además, hacer 5 comidas diarias (desayuno, almuerzo, comida, merienda y cena) ayuda a mantener el equilibrio de los niveles de glucosa en sangre. - 5. Vigila tu peso.
Es muy importante evita el exceso de peso y, especialmente los diabéticos obesos, deben intentar perderlo mediante la limitación de la cantidad de calorías que consumen al día. - 6. Realiza ejercicio físico habitualmente.
Para cualquier persona, la práctica de deporte conlleva varios beneficios: reducción del riesgo de enfermedades cardiovasculares, control del peso y la tensión arterial, mejora de la fuerza y elasticidad del cuerpo, más bienestar psíquico y menos estrés. Además, para las personas diabéticas el ejercicio regular favorece la disminución de glucemia, mejora la sensibilidad a la insulina y ayuda a perder peso. - 7. Cuidados de los pies.
Es fundamental examinarse los pies con regularidad para evitar la aparición de erosiones, infecciones y, en último término, gangrena, que puede conducir a la amputación. De hecho, las personas con diabetes corren un riesgo de amputación veinticinco veces mayor que el de una persona sana. El cuidado de estas extremidades incluye la higiene -lavarlos diariamente con agua templada y cortarse las uñas con cuidado-; el calzado –zapatos cómodos mejor que zapatillas estrechas y calcetines que no aprieten-; y evitar caminar descalzos, también dentro de casa. - 8. Acude a revisiones oftalmológicas periódicas.
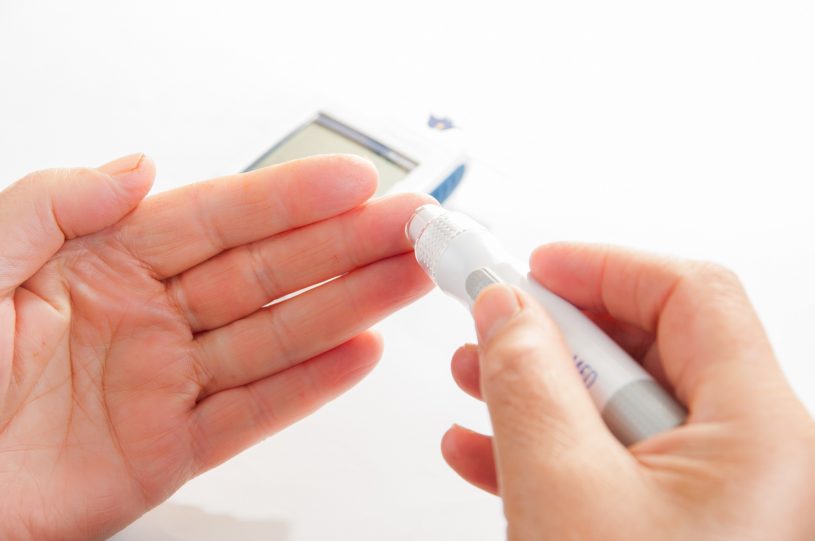
Los pacientes diabéticos deben comprobar de manera periódica el estado de su retina con exploraciones y exámenes del fondo del ojo, con el fin de detectar de manera precoz la retinopatía diabética, que es la primera causa de ceguera en el mundo occidental. - 9. Controla regularmente tus niveles de glucemia/glucosa.
Los autoanálisis (análisis a uno mismo) realizados en cualquier momento del día aportan a los diabéticos información sobre su nivel de glucemia, lo que permite el autocontrol de la enfermedad, basado en aplicar las correcciones en la dieta, en la dosis de insulina o en el ejercicio que debe practicar. Además, mantener los niveles en parámetros normales puede retrasar o prevenir las complicaciones renales y cardiovasculares. - 10. Tratamiento farmacológico.
La medicación es un complemento para aumentar el efecto de la alimentación y del ejercicio; así, la insulina es la base farmacológica en la diabetes tipo 1, y distintos fármacos orales y/o insulina los son en la diabetes tipo 2. Conocer bien el tratamiento y cómo cumplirlo permitirá un mejor control de la diabetes.
Podcast
Fuentes
- Fundación para la Diabetes.
- Federación Internacional de la Diabetes.
- Clínica Universidad de Navarra.
- Asociación Americana de Diabetes.
- Estudio Di@bet.es, realizado por el Centro de Investigación Biomédica en Red de Diabetes y Enfermedades Metabólicas Asociadas (CIBERDEM), el Instituto de Salud Carlos III (Ministerio de Ciencia e Innovación), en colaboración con la Sociedad Española de Diabetes (SED) y la Federación Española de Diabéticos (FED).
- Departamento Médico de Laboratorios Cinfa.
*Esta información en ningún momento sustituye la consulta o diagnóstico de un profesional médico o farmacéutico.