Dermatitis atópica
¿Qué es la dermatitis atópica?
La dermatitis atópica o eccema atópico es una enfermedad inflamatoria de la piel, no contagiosa y de carácter hereditario, asociada a una piel seca y fácilmente irritable. Se manifiesta con lesiones que provocan un picor intenso y puede afectar a cualquier parte del cuerpo.
Las lesiones de la piel aparecen en las mejillas, la barbilla, los muslos, los brazos y el abdomen. Esta localización de las lesiones evoluciona con el tiempo, aunque suele desaparecer con la edad. En caso de que continúe toda la vida, normalmente alterna etapas de mejoría con otras de empeoramiento o brotes agudos.
La suma de dermatitis atópica, rinitis alérgica y asma se denomina enfermedad atópica. En el 70% a 80% de los niños se encuentran antecedentes familiares de esta afección.
¿Quién padece dermatitis atópica?
La dermatitis atópica afecta por igual a ambos sexos, aunque durante la adolescencia es más frecuente en mujeres que en hombres. Puede surgir a cualquier edad, aunque suele ser más común en bebés y niños, suele debutar antes de los cinco años de edad e incluso en los primeros meses de vida. Según la Asociación Española de Dermatología y Venereología (AEDV), la dermatitis atópica afecta en España al 20% de los menores de edad, especialmente a las niñas.
La prevalencia de esta patología disminuye con el crecimiento, aunque, si bien en la infancia llega a entre el 10% y el 20%, en la mitad de los casos desaparece a los tres años y, en el 75%, antes de llegar a la adolescencia. En el resto de casos, puede persistir durante muchos años.
En general, la prevalencia de la dermatitis atópica ha experimentado un aumento progresivo durante las últimas décadas en los países occidentalizados. Es más elevada en las grandes ciudades, sobre todo industrializadas, que en las áreas rurales, lo que puede explicarse por una mayor exposición a más alérgenos.
¿Qué provoca la dermatitis alérgica?
La dermatitis atópica es una enfermedad inmunológica de base genética hereditaria. El organismo de la persona que padece este problema reacciona de manera exagerada a determinados estímulos ambientales, lo que provoca disfunciones en su barrera cutánea. Las alteraciones en la función barrera es un factor determinante que permite la entrada de alérgenos a través de la piel.
Como apunta la Asociación de Familiares y Pacientes de Dermatitis Atópica (ADEA), la piel de las personas con esta dolencia experimenta un cambio la epidermis, que pierde agua por evaporación y adquiere un aspecto seco. La barrera epidérmica nos sirve de protección frente a los agresores externos; la alteración de esta barrera por una mutación en una proteína de su estructura llamada filagrina puede alterar la función de la epidermis y favorecer el desarrollo de una dermatitis atópica.
Por otra parte, el rascado estimula de manera directa las células de la epidermis y activa un ciclo que termina provocando un picor todavía mayor.
¿Qué puede empeorarla?
La dermatitis atópica puede empeorar con los siguientes estímulos:
- Sustancias irritantes. Provocan ardor, comezón o enrojecimiento. Son, por ejemplo, los solventes, químicos industriales, detergentes, humos, pinturas, blanqueadores, comidas ácidas, astringentes, algunos jabones y perfumes, y productos del cuidado de la piel con alcohol. También algunos tejidos sintéticos o de lana pueden irritar la piel.
- Alérgenos. Son sustancias no irritantes por sí mismas, pero que en personas predispuestas provocan una erupción. Son alérgenos bastante comunes algunos alimentos -huevos, cacahuete, leche, pescado, soja, trigo, etc.-, el moho, el polen, las mascotas, el polvo y los ácaros.
- Desencadenantes ambientales. Por ejemplo, la temperatura elevada o un ambiente demasiado seco, como el que resulta de poner la calefacción demasiado alta.
- Factores emocionales. El nerviosismo, la ansiedad y el estrés también pueden causar brotes de la enfermedad. Cuadros de depresión o problemas en el entorno laboral o familiar son desencadenantes frecuentes.
- La sudoración. Existe una relación entre el sudor, la piel seca y el picor, que suele darse en verano y en bebés demasiado abrigados.
¿Existen factores de riesgo?
Existen diversos factores que predisponen a padecer dermatitis atópica:
- Genéticos o hereditarios. El riesgo aumenta si en la familia existe alguna persona que la padezca. Según la ADEA,si una persona sufre dermatitis atópica, cada uno de sus hijos tiene un 40% de posibilidades de padecer la enfermedad y un 25% de tener rinitis, conjuntivitis o asma alérgico. Si ambos padres padecen dermatitis atópica, la probabilidad de que cada hijo la padezca aumenta a un 80%.
- La edad. Según publicaciones de la Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP), el 60% de los pacientes se inicia en el primer año de vida, el 85%, en los primeros 5 años y sólo un 10% inician la enfermedad después de los 7 años.
- El estilo de vida occidentalizado. De acuerdo a esta asociación, los datos de prevalencia de la dermatitis atópica son del 15% en países desarrollados frente al 5% de los países en vías de desarrollo, y las cifras son más altas en las zonas urbanas y en las poblaciones con mayor nivel de vida.
- Vivir en ciudades o climas secos.
¿Qué síntomas produce?
La distribución de la dermatitis es característica y varía según se trate de un lactante, un niño o un adulto.
- En el lactante: suele comenzar con un enrojecimiento de las mejillas que progresa hacia la frente, pabellones auriculares, mentón, cuello y cuero cabelludo, generalmente respetándose el triángulo nasolabial (nariz y labios). En el cuerpo afecta a la parte anterior del tórax y a las superficies dorsales de las extremidades, mientras que las zonas de pliegues permanecen libres.
- En el niño (de los 2 a los 12 años): quedan afectados fundamentalmente los pliegues por donde se doblan los brazos y las piernas. Otras localizaciones frecuentes son las muñecas, los tobillos, el cuello, los pliegues de los glúteos y la cara, sobre todo las zonas cercanas a la boca y los párpados.
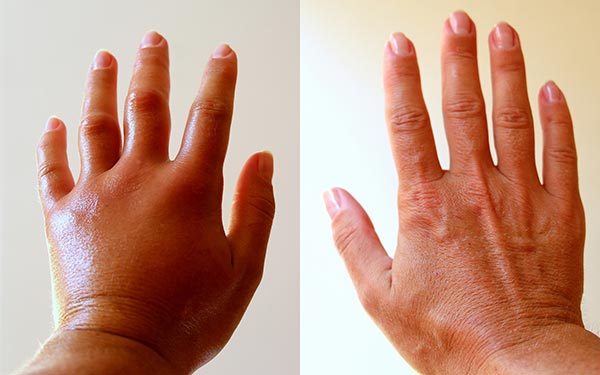
- En el adulto: el eccema crónico de manos puede ser la principal manifestación de la dermatitis atópica. Otras localizaciones frecuentes son los párpados y el cuello, donde se deben excluir otras causas de eccema como el contacto. En los casos de dermatitis grave, la manifestación puede consistir en una piel roja y descamada generalizada.
Los síntomas de la dermatitis atópica, que alterna siempre episodios de mejoría con otros de empeoramiento, abarcan:
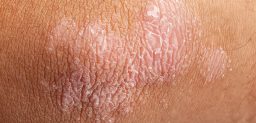
- Piel reseca y escamosa. El picor intenso y la distribución típica son claves para el diagnóstico.
- Comezón o prurito.
- Grietas detrás de las orejas.
- Sarpullidos en las mejillas, brazos y piernas.
- Erupciones en el cutis y en la piel detrás de las rodillas, en las manos y los pies y en el área interior de los codos.
- Las zonas donde se han producido lesiones persistentes pueden quedar blanquecinas, debido a una pérdida del pigmento transitorio o prolongado.
- En casos muy graves, la piel de los niños puede infectarse con bacterias, virus o distintos tipos de herpes u hongos.
Además, el rascado al que con frecuencia impulsa el picor puede provocar enrojecimiento, hinchazón, rajaduras, llagas con secreciones de líquido claro, costra y piel gruesa.
¿Cómo se diagnostica la dermatitis atópica?
No existe ninguna prueba específica para diagnosticar la dermatitis atópica. Generalmente, se realiza una exploración física y un estudio de la historia clínica y de los antecedentes familiares.
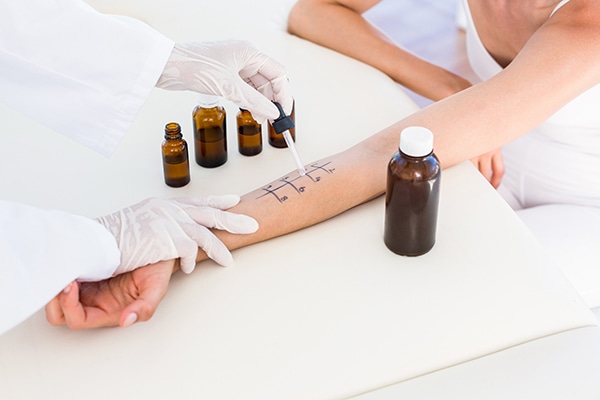
Es posible que el paciente sea remitido al dermatólogo o al alergólogo, con el fin de practicarle pruebas de alergia. Esta medida es especialmente recomendable para pacientes con lesiones graves que no mejoran, aquellos que presentan síntomas alérgicos asociados (alergia a alimentos o asma alérgica) o los que tienen antecedentes de estas afecciones en familiares cercanos.
¿Cómo se trata la dermatitis atópica?
El objetivo del tratamiento de la dermatitis atópica es sanar la piel y prevenir los brotes. Este tratamiento debe individualizarse identificando y reduciendo los efectos que causan la dermatitis (alérgenos, infecciones e irritantes). Según la Asociación de Familiares y Pacientes de Dermatitis Atópica (ADEA), de forma general y de acuerdo a la gravedad de la dolencia, el tratamiento consiste en las siguientes medidas:
- Cuadros leves. Cuidados generales de la piel relativos a su hidratación y a prevenir la irritación.
- Cuadros moderados o con picor intenso. A las medidas anteriores, se añade la administración de un antiinflamatorio -generalmente un corticoide- en crema o pomada (por vía tópica) y un antihistamínico por vía oral.
- Cuadros intensos, muy extensos y rebeldes al escalón previo. En este caso, se recurre a los corticoides por vía oral. Han de administrarse durante periodos de tiempo breves y a las menores dosis posibles.
Otras alternativas son el tratamiento con luz ultravioleta o el uso de inmunosupresores como la ciclosporina por vía oral, a los que se puede recurrir si los ciclos de corticoides se repiten en exceso o no pueden realizarse.
Además, el paciente y sus familiares deben tratar de tomar nota de qué factores o estímulos mejoran o empeoran la enfermedad y llevar un estilo de vida adecuado, alejado de los desencadenantes de los brotes.
10 consejos para controlar la dermatitis atópica
Adoptar una serie de hábitos puede ayudarnos a prevenir y/o mejorar los brotes de esta enfermedad:
- 1. Mantén limpia tu piel.
Una buena higiene es fundamental para prevenir las infecciones y, en tu aseo diario, debes tomar una serie de precauciones para evitar irritar la piel. Por ejemplo, opta por la ducha antes que por el baño; usa agua tibia en vez de caliente; elige un gel de baño de pH ácido, pero no en demasiada cantidad; y no frotes la piel demasiado fuerte cuando te seques. - 2. Hidrátate con frecuencia.
En los tres minutos posteriores a la ducha, debes aplicar un producto emoliente, que te ayudará a mantener la humedad de la piel. Los expertos recomiendan, sobre todo, el empleo de cremas hidratantes específicas. Las lociones y aceites son menos efectivos para personas con dermatitis atópica. - 3. Controla el sudor.
El sudor es uno de los factores que empeoran la dermatitis, por lo que tras el deporte o el ejercicio físico, es necesario que te laves o duches inmediatamente. Evita también abrigarte en exceso, si no hace demasiado frío, para no pasar calor y evitar así la transpiración. - 4. Apuesta por los tejidos naturales.
Utiliza prendas de algodón o lino y evita las de fibras sintéticas o las lanas, que son más ásperas y pueden provocarte picor. Acuérdate de eliminar siempre las etiquetas y asegúrate de que la ropa queda bien aclarada, sin restos de detergente, cuando la laves. El calzado debe ser de cuero y estar bien aireado. - 5. Elimina los picantes y los excitantes de tu dieta.
Aunque las personas con dermatitis atópica pueden comer en general de todo, es conveniente que, además de los alimentos a los que sean alérgicos, prescindan en su dieta de aquellos ácidos como los cítricos, el tomate y los frutos secos, así como de excitantes como el café, el cacao y el alcohol. También alimentos como las fresas o el marisco pueden desencadenar el prurito por su alto contenido en histamina - 6. Evita los alérgenos e irritantes que más te afecten.
Mantén tu entorno libre de todas las sustancias que puedan producirte reacciones alérgicas como el polvo, los ácaros o el pelo de los animales. Igualmente, aléjate de las sustancias que puedan irritar tu piel, como algunos detergentes y perfumes o la exposición a humos. - 7. Evita la sequedad ambiental.
Controla la temperatura y la humedad de tu casa para evitar que tu entorno sea demasiado seco. Lo ideal es que el termómetro no supere los 20 grados y el barómetro indique un 50% de humedad ambiental. Para lograrlo, no abuses de la calefacción y, si es necesario, recurre a humidificadores. - 8. Toma el sol, pero sin riesgos.
La exposición al sol suele mejorar la dermatitis atópica, pero debe hacerse siempre protegiéndose de sus efectos nocivos, utilizando un fotoprotector adecuado y evitando la exposición en las horas centrales del día. También puedes bañarte en el mar o la piscina, siempre y cuando no tengas demasiadas lesiones y te apliques una crema hidratante al salir del agua. - 9. Aprende a relajarte.
El estrés es otro de los factores que puede desencadenar o empeorar la enfermedad, por lo que es conveniente tratar de mantener la calma en las situaciones complicadas. Te puede ayudar a conseguirlo aprender técnicas de relajación y respiración y practicar actividades como el yoga, el taichí o la meditación. - 10. Registra cuándo te rascas.
Trata de mantenerte alerta y registrar en un diario las situaciones en las que te rascas más o los factores o estímulos que te incitan a hacerlo, con el fin de tratar de evitarlos en el futuro. Por ejemplo, si te rascas más a menudo en tu tiempo libre, es positivo que busques actividades de ocio en las que estés con otras personas o que te exijan el uso de las dos manos.
Fuentes
- Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP). Revista “Pediatría Integral”. Programa de Formación Continuada en Pediatría Extrahospitalaria. Pediatr Integral 2012; XVI(3): 213-221. “Dermatitis Atópica”. M. Ridao i Redondo. Consultori Local Torrelles de Llobregat. Barcelona
- Asociación de Familiares y Pacientes de Dermatitis atópica (AFPDA).
- Centro Nacional de Distribución de Información del Instituto Nacional de Artritis y Enfermedades Musculoesqueléticas y de la Piel (NIAMS). Institutos Nacionales de la Salud (NIH).
- Asociación Nacional de Eccema para la Ciencia y la Educación (NEASE).
- “Guía para padres y cuidadores de niños con dermatitis atópica”. Dra. E. Alonso y profesora M.A. Martín Mateos. Sociedad España de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP). Barcelona, 2007.
- “Guía de recomendaciones al paciente. Dermatitis atópica”. Salud Madrid. Madrid, 2006.
- Departamento Médico de Laboratorios Cinfa.
*Esta información en ningún momento sustituye la consulta o diagnóstico de un profesional médico o farmacéutico.